위장관간질종양의 내시경 치료: 과연 안전한가?
Endoscopic Resection of Gastrointestinal Stromal Tumor: Is It Safe?
Article information
Trans Abstract
Recently, results from clinical studies of endoscopic resection of gastrointestinal stromal tumor (GIST) in the stomach are being reported. This procedure has several advantages, such as the provision of a definite diagnosis and therapeutic plan, avoidance of frequent follow-up examination, and reduction of patients’ anxiety. However, several concerns also exist such as a limited number of studies, low R0 resection rate, and relatively shorter follow-up period compared with surgical resection. Nevertheless, it is encouraging that most of the post-procedural complications have been treated with conservative management and that some of the patients did not show recurrence of the tumor during long-term follow-up. The selection of suitable cases and the experience of the endoscopists are the most important factors for successful endoscopic resection of gastric GIST. Development of novel procedures as well as collaboration with laparoscopic surgeons are currently in progress.
서 론
위장관간질종양(gastrointestinal stromal tumor, GIST)은 위장관의 중간엽종양 중 가장 흔한 종양으로, 카할 간질세포에서 유래하며 위에서 가장 흔하게 발견된다. 대부분 무증상으로 진단 목적의 상부위장관 내시경 검사 중 우연히 발견되는 경우가 많으나 간혹 종양 표면에 궤양이 동반되는 경우 출혈 등의 증상을 동반하는 경우가 있다[1]. 대부분의 GIST는 내시경 초음파 검사상 고유근층에서 기원하며, 면역형광염색 검사상 c-kit 양성으로 모든 GIST는 악성화의 가능성이 있으므로 진단 및 추적 관찰에 매우 주의해야 한다. 종양의 크기, 위치 및 유사분열의 수는 GIST의 예후를 예측하는 중요한 인자로, 일반적으로 널리 사용되는 National Institute of Health Consensus에서는 이 요소들을 이용하여 악성화의 위험도를 평가한다[2]. 일반적으로 위에서 발견된 GIST는 같은 크기와 유사분열 수를 보이는 소장의 GIST에 비해서 예후가 양호한 것으로 알려져 있으며[3], 이에 따라 일반적으로 2.0 cm 이하의 크기가 작은 위 GIST의 경우 악성화를 시사하는 다른 임상 소견이 관찰되지 않는다면 절제하지 않고 추적 관찰하는 것을 권고한다[4-8]. 그러나 비교적 크기가 작은 위 GIST의 경우에도 드물게 유사분열 수가 고배율 시야당 5개 이상으로 높은 경우가 있으며, 주기적인 추적 관찰에 대한 환자의 불안감이나 반복적인 검사에 대한 낮은 순응도 등을 고려하여 크기가 작더라도 조기에 제거하자는 견해가 있다[9]. 이에 복강경을 이용한 최소침습 수술이나 내시경 시술로 위의 GIST를 절제하는 방법에 대한 관심이 최근 증가하고 있으나, 내시경 절제의 경우 수술에 비하여 아직 연구의 수가 적고 추적 관찰 기간이 짧아 논란의 여지가 남아있다. 본고에서는 위 GIST의 내시경 절제술의 임상경과를 중심으로 시술의 효율성과 안전성에 대하여 요약하고, 향후 기대되는 치료 방향에 대하여 논하고자 한다.
본 론
1. 위 GIST의 진단과 치료에 대한 가이드라인
상부위장관내시경 중 우연히 발견한 위의 상피하종양에서 임상적으로 GIST가 의심되는 경우 조직 진단을 시행해야 하는가에 대한 명확한 지침은 정해져 있지 않으나, European Society for Medical Oncology 가이드라인에서는 우선 크기가 2.0 cm 이상인 경우[5], American Society for Gastrointestinal Endoscopy (ASGE) 가이드라인에서는 종양이 고유근층에서 기원할 경우[8] 고려할 것을 권고한다. 그 밖에 National Comprehensive Cancer Network (NCCN), Asian Consensus, 국내 가이드라인에서는 수술 전 imatinib 치료가 필요한 경우에는 2.0 cm 이하의 크기일지라도 내시경 초음파 유도하 미세침흡인이나 조직 검사를 적극적으로 시행할 것을 권고하고 있다(Table 1) [4,6,7]. 그러나 종양을 절제하기 전에 시행하는 조직 검사는 시술의 종류에 따라 진단율의 차이가 있는데, bite-on-bite 생검은 38% 이하[10], 내시경 초음파 유도하 미세침흡인은 38~84% [11-14]의 비교적 낮은 진단율을 보이는 반면, 내시경 초음파 유도하 20~22 G 굵기의 바늘을 이용하여 생검을 시행하면 81.6~90.9%의 진단율을 보여 미세침흡인에 비하여 진단 정확도가 높았다[15-17]. 또한, unroofing으로 종양을 노출시킨 후 종양의 일부를 절개하거나[18] 내시경 초음파 유도하 single-incision needle-knife를 이용한 조직 생검을 시행하면[19] 94%의 높은 진단율을 기대할 수 있다. 그러나 이러한 침습적 시술은 출혈 등의 합병증이 발생할 수 있으므로 주의해야 한다. 최근 한 국내 연구에서는 내시경 초음파에 전자영상 분석장치를 활용한 비침습적 방법으로 83.5%의 비교적 높은 진단율을 보고한 바 있어 향후 활용 여부가 주목된다[20]. 한편, 대부분의 가이드라인에서는 종양이 크기를 일차적인 기준으로 제시하여 2.0 cm보다 큰 경우에는 종양의 절제를 적극적으로 고려할 것을 권고하며, ASGE 가이드라인의 경우 2.0 cm 이상이면서 증상이 있거나, 크기가 증가하거나 내시경 초음파 검사상 고위험군을 시사하는 소견, 즉 불규칙한 경계면, 종양 표면의 궤양, 낭성 병변이나 음영증강 층의 존재, 불균질한 성상 등이 보이는 경우에 시행할 것을 권고하고 있다[8]. 반면, NCCN이나 Asian Consensus 가이드라인에서는 증상이 있거나, 크기가 증가하거나 또는 내시경 초음파 상에서 고위험군의 소견이 관찰될 경우에는 2.0 cm 이하이더라도 적극적으로 종양을 제거할 것을 권고하고 있다(Table 1) [4,7].
2. 위 GIST의 내시경 절제술의 현황
상기한 바와 같이 최근에 위 GIST의 내시경 절제에 대한 관심이 점차 증가하고 있다. 내시경으로 종양 전체를 절제하면 미세침흡인이나 종양의 일부 조직을 채취하는 여러 형태의 조직 검사에 비하여 진단율을 높일 수 있고, 명확한 진단에 따른 치료 방침을 세울 수 있어 환자의 불안감을 낮출 수 있으며, 크기가 작은 일부 위 GIST의 경우 적절한 치료 방법으로도 가능한 장점이 있다. 반면, 내시경 시술의 경우 절단면 양성인 R1 절제인 경우가 수술에 비하여 높기 때문에 시술 후 재발 여부 등의 안전성에 대한 논란이 아직 존재하는 실정이다[21].
1) 내시경 시술의 안전성: 합병증을 중심으로
위 GIST의 내시경 절제의 안전성을 기술적인 측면에서 먼저 고찰해 보면, 가장 중요한 합병증인 천공의 경우 내시경 점막하 박리술(endoscopic submucosal dissection, ESD) 이후에 6.0~19.7%에서 관찰되었으나 대부분의 경우 보존적 방법으로 치료가 가능하였으며 추가 수술을 요하는 경우는 드물었다(Fig. 1) [22-30]. 특히, 점막하층을 박리하면서 고유근층을 함께 박리하여 종양의 완전한 적출을 시도하는 내시경 근육층 박리술(endoscopic muscularis dissection)의 경우 한 개의 문헌만이 보고되어 연구의 개수가 많지는 않으나 18.8%의 비교적 높은 비율로 시술 중 혹은 시술 후 천공이 보고되었다[31]. 또한, 최근에 도입된 술기로서 상피하종양을 포함하여 위 전층을 절개하는 내시경 전층 절제술(endoscopic full-thickness resection, EFTR)의 경우 인위적으로 천공을 유발하기 때문에 이를 특별한 합병증으로 간주하지는 않았으나 시술 중이나 시술 후 복부의 팽만이나 통증이 10.4~12.5%에서 발생하였으므로 이에 대한 주의가 필요하다[32-37]. 그 밖에, 종양을 덮고 있는 점막층을 보존하면서 상피하종양을 절제하는 점막하 터널 내시경 절제술(submucosal tunneling endoscopic resection, STER)의 경우에도 4.7~26.3%의 다양한 빈도에서 시술 후 기복증이 관찰되었다[37-40]. 현재까지 보고된 연구 결과를 요약하면, 내시경 시술 전후로 발생하는 천공이나 출혈, 기복증, 복강내 감염 등의 합병증은 대부분의 경우 보존적 치료가 가능하기 때문에 안전한 시술이라고 결론지을 수 있다. 그러나 연구에 참여한 시술자는 위 상피하종양의 내시경 절제의 경험이 풍부한 고도록 숙련된 소화기내시경 의사인 점을 감안해야 하며, 특히 EFTR의 경우 인위적으로 천공을 유발하는 시술이므로 응급상황을 대비한 외과의와의 긴밀한 협력이 필요하다. 예를 들어, EFTR 시술 중 발생한 의인성 천공의 크기가 클 경우에는 종양 적출 직후에 종양이 복강 내로 유실될 가능성이 있으며 이 때에는 외과의와의 협업 하에 복강경하 복강 탐색 및 종양 제거술이 필요하다[41]. 한편, 내시경 절제 중 절개도 등에 의해 종양이 파열되는 경우 복막 전이의 위험이 제기될 수 있으나, 최근의 한 연구에서는 위 GIST로 내시경 절제술을 시행하던 중 종양이 파열된 27명을 평균 19.7개월간 추적 관찰하였을 때 특별히 전이된 증례는 발견되지 않아 이러한 우려에 대해서도 조심스럽게 낙관할 수 있을 것으로 생각된다[42]. 다만 추후 장기간의 추적 관찰이 추가로 필요하다.

Endoscopic resection of gastrointestinal stromal tumor of the stomach. (A) A large (3.0 cm), hard, protruding subepithelial tumor (SET) is noted at the fundus. (B) Endoscopic ultrasonography shows a round, heterogeneous, hypoechoic tumor originating from the muscularis propria layer. (C) The SET is resected using endoscopic submucosal dissection.
2) 내시경 시술 후 장기 임상경과: 재발을 중심으로
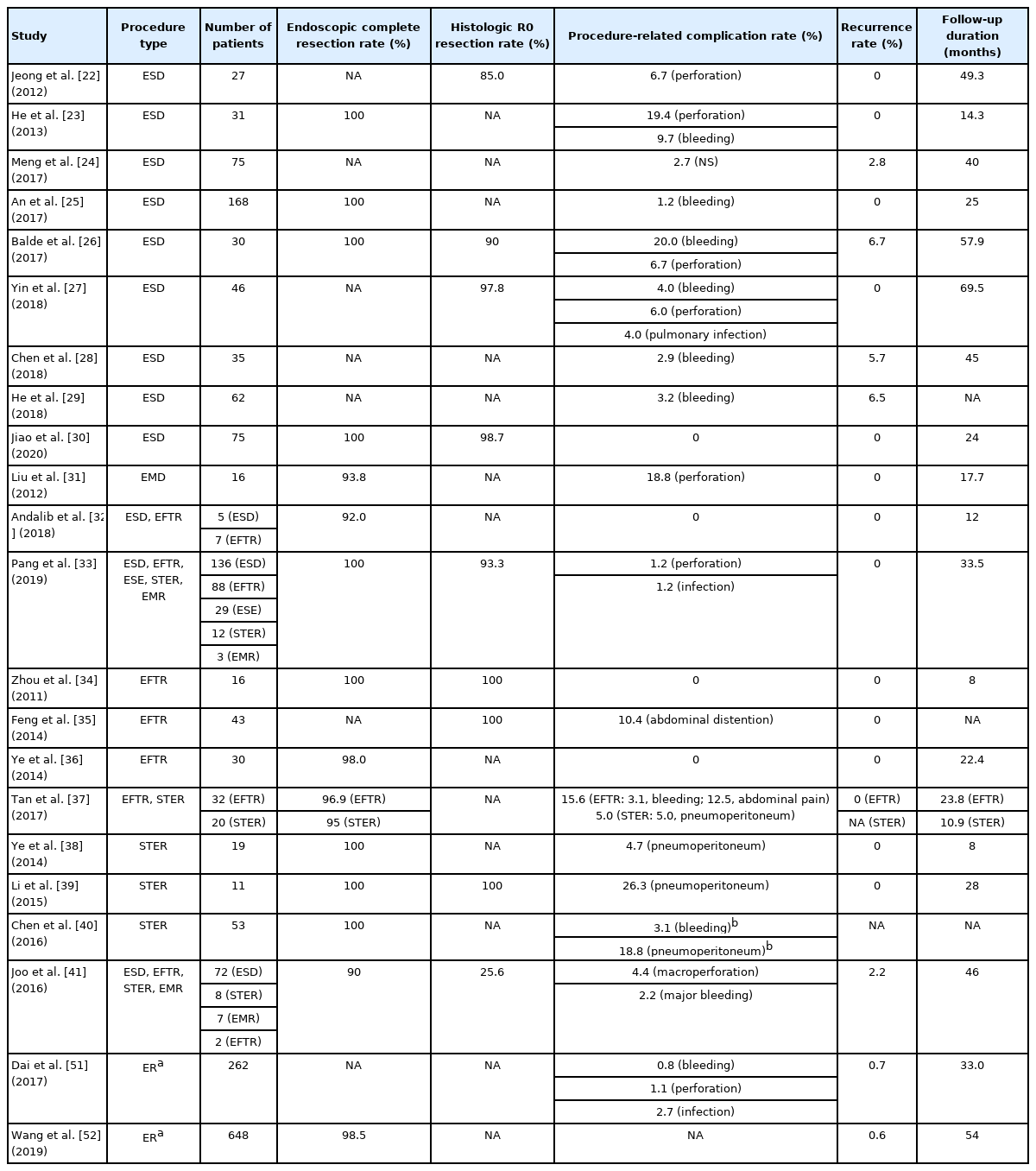
최근에 위 GIST의 내시경 절제 후 장기 임상경과에 대한 연구 결과들이 속속 보고되고 있다. 주로 ESD 시술을 시행한 경우가 많으며, 종양 절제 후 내시경 시야에서 잔존 종양이 발견되지 않는 완전 절제율은 93.8~100%, 조직병리 검사상 절단면 음성인 근치적 절제율은 85~97.8%, 재발률은 0~6.7%의 비교적 우수한 성적을 보고하였다(Table 2) [22-30]. 그러나 추적 관찰 기간과 재발의 판정 방법이 연구마다 상이하기 때문에 시술 후 장기간 추적 관찰에도 재발하는 경우는 드물다고 일률적으로 평가하기에는 한계가 있다. 최근에는 위 GIST의 내시경 절제에 STER이나 EFTR 방법을 이용한 연구들이 보고되었는데, 시술 후 내시경 상에서의 완전 절제율은 95~100%, 조직병리 검사상 근치적 절제율은 93.3~100%, 재발률은 0%로 ESD에 비해서 더욱 우수한 성적을 보였다(Table 2) [32-40]. 그러나 추적 관찰 기간이 ESD 방법으로 절제한 연구들에 비해서 더욱 짧고 완전 절제율이나 근치적 절제율을 명시하지 않은 연구가 많아 추가적인 장기 추적 관찰이 필요할 것으로 생각된다.
이상의 연구 결과를 종합하면, 위 GIST의 내시경 절제 후 장기 추적 관찰의 임상경과는 비교적 양호하며, 약 5% 미만의 재발률을 보이는 것으로 생각된다. 그러나 여기에는 몇 가지 고려해야 할 사항이 있다. 첫째, 추적 관찰 기간이 연구마다 상이하고 거의 대부분 60개월 미만이며, 둘째, 상당수의 연구에서 조직병리 검사상 절단면 음성인 근치적 절제 여부를 명시하지 않았다는 점이다. 예를 들어 상피하종양의 모양이 위강 외부로 돌출되어 있거나 고유근층과 인접한 면적이 넓을 경우 내시경 상에서 잔존 종양이 발견되지 않는 완전 절제를 시행하였으나 조직병리 검사상 절단면이 양성(R1 절제)일 가능성이 높으며, 필자가 참여한 연구에서도 90명의 위 GIST를 내시경으로 절제하였을 때 근치적 절제율은 25.6%로 낮았다. 그러나 평균 46.0개월 동안 추적 관찰하였을 때 재발률은 2.2%를 보여 다른 연구 결과와 상이하지 않았으며, 이는 약 90%의 경우에서 내시경상 잔존 종양이 보이지 않는 완전 절제를 시행하였기 때문으로 생각된다[41]. 이를 뒷받침하는 다른 연구 결과도 보고된 바 있는데, 수술로 제거한 위 GIST 환자를 전향적으로 추적 관찰한 과거의 연구에서 종양의 크기는 재발의 유의한 예측인자였으나 미세현미경상 절단면 양성은 유의한 인자가 아니었다[43,44]. 그러므로 시술 후 내시경 상에서 잔존 종양이 존재하지 않는 완전 절제를 시행하였다면 비록 조직병리 검사상 절단면이 양성이더라도 조심스럽게 추적 관찰을 시행할 수 있을 것으로 생각된다[21]. 그러나 이에 대한 데이터가 아직 부족한 상태이므로 추가적인 연구 결과가 뒷받침되어야 할 것이다. 또한, 내시경 절제 후 조직병리 검사상 R1 절제인 경우 시술 후 imatinib 보조화학요법의 이득에 대한 추가 연구가 필요하며, NCCN 가이드라인에서는 R1 절제인 경우 수술 후 imatinib 복용을 권장하고 있으나[4], 국내에서는 내시경으로 절제한 경우에는 시술 후 imatinib 처방에 대한 보험 규정이 따로 없어 위 GIST의 내시경 절제술에 대한 장애요인으로 작용할 수 있다[6].
3. 위 GIST의 내시경 절제술은 어느 경우에 시행하는 것이 좋은가?
그렇다면 어떠한 환자군이 위 GIST의 내시경 절제술에 적합할까? 이에 대하여 명확히 합의된 바는 아직 없는 실정이나, 종양의 크기나 위치, 모양을 고려하여 종합적으로 판단하여야 하며, 무엇보다도 시술자의 숙련도가 시술의 성패에 매우 중요한 요소일 것이다. 먼저 종양의 크기에 대해서 명확한 기준은 없으나 과거에는 막연하게 5.0 cm 이하일 경우 기타 요소를 감안하여 내시경 절제를 시도해 볼 수 있을 것으로 생각되었으나, 최근 위 GIST의 내시경 절제의 경험이 풍부한 국내의 치료내시경 전문의는 3.0 cm 이하이면서 EUS상 악성을 강하게 시사하는 소견이 없다면 내시경 절제의 좋은 후보군이 될 수 있을 것으로 보다 구체적으로 제시한 바 있다[21]. 최근에 발표된 한 종설에서는 위 GIST의 모양과 위치를 4가지 아형(1형: 종양이 고유근층과 매우 좁게 연결되고 위강 내로 돌출된 경우, 2형: 종양이 고유근층과 넓게 연결되고 둔각으로 위강 내로 돌출된 경우, 3형: 종양이 위벽 중간에 위치한 경우, 4형: 종양이 장막쪽으로 돌출된 경우)으로 나누어 1형과 2형의 경우 ESD를 포함한 내시경 절제가 비교적 용이한 반면, 3형과 4형은 위벽 전층을 절제해야 하므로 EFTR이나 복강경 수술과의 협업이 필요함을 제시하였다(Fig. 2) [45,46].

Subtype of gastrointestinal stromal tumor of the stomach, according to the location in the gastric wall. (A) Type 1: a tumor that has a very narrow connection with the muscularis propria (MP) layer and protrudes into the lumen. (B) Type 2: a tumor that has a wide connection with the MP layer and protrudes into the lumen at an obtuse angle. (C) Type 3: a tumor that is in the middle of the gastric wall. (D) Type 4: a tumor that protrudes into the serosal side of the gastric wall[45,46]. L, lumen.
그러나 5.0 cm 가까이 되는 크기이거나 외부로 돌출된 모양인 경우에는 내시경 단독으로 절제하는 것이 기술적으로 쉽지가 않고 시술 후 R1 절제일 가능성이 있으므로, 이를 극복하기 위한 대안으로 내시경과 복강경 수술의 협업이 제시되고 있다. 대표적인 예로 laparoscopic endoscopic cooperative surgery (LECS)의 경우 먼저 내시경으로 종양 주위를 원형 절개한 후 4분의 3 정도는 위강 내에서 내시경하 전층 절개, 나머지 4분의 1은 복강경하 절개하고 절개가 완전히 끝난 후에는 복강경 장치를 이용하여 봉합한다[47]. 이 시술법은 종양 주위의 정상 조직의 절개를 최소화하면서 절단면 음성을 확보할 수 있고, 위식도접합부나 유문륜과 같이 복강경 단독 수술이 어려운 위치에서도 시술이 가능한 장점이 있다. 최근 LECS를 이용하여 위 GIST를 성공적으로 절제한 연구 결과가 보고되고 있다[26,48,49]. 그 밖에, 점막과 장막측에 모두 마킹을 하고 복강경하 원형 절개한 후 위강쪽으로 병변을 밀어 넣어 내시경으로 검체를 수거하는 nonexposed endoscopic wall-inversion surgery는 복강경 수술 단독에 비하여 검체를 수거할 때 복막으로 전이되는 위험을 최소화할 수 있는 장점이 있으나[50], 아직 증례 보고만 발표된 상태로 추후 연구가 필요하다.
결 론
위의 전암성 병변이나 조기위암에서 시작한 내시경 절제술은 이제 GIST를 비롯한 상피하종양의 영역으로 확장하고 있으며, 전통적인 ESD 방법에서 진화하여 STER과 같이 점막하층, 즉 ‘제3의 공간’을 적극적으로 활용하는 시술 방법이 도입되고 있다[11]. 최근에 속속 보고되고 있는 연구 결과들을 살펴보아도, 천공과 같은 주요 합병증은 대부분 보존적인 방법으로 치료가 가능하고 장기적인 추적 관찰 결과도 비교적 양호했던 점 등은 위 GIST의 내시경 절제의 긍정적인 측면을 뒷받침한다고 볼 수 있다. 그러나 아직 기술적인 측면이나 시술 후 임상경과에 대하여 해결하지 못한 의문점은 남아 있으며, 이를 극복하기 위하여 외과와의 협업을 지속하여 내시경 시술과 복강경 수술의 접점을 찾는 것이 필요할 것이다. 이러한 노력이 축적되어 환자에게 가장 적절한 최상의 맞춤형 치료가 가능한 시대를 기대해 본다.
Notes
No potential conflict of interest relevant to this article was reported.